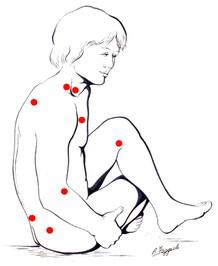
La fibromialgia o sindrome fibromialgica (SFM) è una forma generalizzata di reumatismo extra-articolare non infiammatorio, ad eziologia incerta. Letteralmente indica il dolore nelle strutture fibrose connettivali (tendini-legamenti). Può essere definita come una sindrome dolorosa cronica, caratterizzata da dolore muscolo-scheletrico diffuso, da astenia (stanchezza), spesso da disturbi del sonno e dalla presenza di punti elettivi di dolorabilità chiamati “tender points”. Sono assenti segni di alterazioni ematiche e radiografiche; non ci sono aspetti istopatologici (danni sui tessuti evidenziabili con esami al microscopio) caratteristici. Questa condizione viene definita “sindrome” poiché lo stesso paziente può avere segni (ciò che il medico riscontra alla visita) e sintomi (ciò che il malato riferisce) tra loro diversi, contemporaneamente presenti nello stesso paziente e non necessariamente muscolo-scheletrici. Il paziente può cioè avvertire, oltre al dolore diffuso e alla stanchezza, una varietà di disturbi di accompagnamento che riguardano non solo l’apparato muscolo-scheletrico e avere, oltre alla dolorabilità dei punti tender, anche altre obiettività rilevabili alla visita del medico. Il corteo di disturbi presenti, spesso portano il malato a consultare innumerevoli specialisti ed eseguire varie e innumerevoli indagini di laboratorio e anche strumentali prima che la diagnosi venga formulata. Originariamente sono state distinte due forme di SFM, una forma primaria e una forma secondaria, in base alla possibilità o meno di individuare, in altre malattie (reumatologiche e non reumatologiche) un fattore causale. Più recentemente si preferisce parlare di forme “concomitanti” indicando la presenza contemporanea, nei pazienti con fibromialgia, di altre malattie che potrebbero non avere rapporto causale con la stessa. Storicamente, condizioni simili a quella che oggi viene definita SFM sono conosciute da più di 150 anni. I sinonimi utilizzati per descriverla sono stati numerosi; tra i più noti quello di “fibrosite” coniato nel 1904 da Sir William Gowers, che aveva erroneamente attribuito a questa condizione un’origine infiammatoria. Nel 1977 due ricercatori canadesi, Hugh Smythe e Harvey Moldofky, hanno usato il termine “fibromialgia” (introdotto nel 1976 da Hench) per indicare gli aspetti caratteristici di questa malattia (dolore diffuso, presenza di ben definiti punti dolorosi, astenia e anche disturbi del sonno). Nel 1992 lo stesso termine è stato incluso nella classificazione mondiale delle malattie elaborata dall’organizzazione Mondiale della Sanità. E’ una malattia frequente? C’è differenza di genere? La SMF è una patologia caratteristica dell’età media, in particolare delle due fasce di età 25-35 e 45-55 anni. Alcuni studi indicano una più alta prevalenza nel gruppo di età compreso tra i 59 e i 74 anni. L’alta prevalenza nei gruppi di età avanzati, potrebbe essere spiegata anche da un accumulo di casi in queste classi di età considerata la cronicità del disturbo. La fibromialgia può peraltro colpire anche soggetti in età più giovane, compresi adolescenti e bambini. La prevalenza nel gruppo di età tra i 9 e i 15 anni è stimata del 1.2% con alcuni studi indicativi di prevalenza maggiore (fino al 6.2%). La prevalenza della fibromialgia è nettamente più alta nel sesso femminile con un rapporto femmine-maschio di 9:1 e 20:1 in base agli studi considerati. Molto spesso le donne affette da SFM sono accomunate da condizioni similari: sono stati descritti livelli di istruzione scolastica medio-bassi, conflittualità famigliari e lavori poco gratificanti. La motivazione della maggiore prevalenza nel sesso femminile non è chiara. Non ci sono studi che dimostrino relazione tra fibromialgia e lunghezza del ciclo mestruale, uso di contraccettivi orali e durata del loro uso; non è stata dimostrata relazione con l’età della menopausa. Certamente gli estrogeni hanno un ruolo importante nella modulazione del dolore, come pure un ruolo importante lo ha la ridotta produzione del testosterone presente nel sesso femminile. Probabilmente la differenza tra i due sessi va ricercata in una interazione tra fattori genetici, biologici, psicologici e socio-culturali diversi nei due sessi. Le donne hanno comunque più dolore cronico degli uomini. Ampi studi lo dimostrano. In parte questa differenza di genere è data dalla maggiore prevalenza di alcune sindromi dolorose nel sesso femminile; la maggiore incidenza di alcune sindromi dolorose nel sesso femminile rimane tuttavia ancora non spiegata. Le donne hanno maggiore attenzione al sintomo dolore, maggior sensibilità, riconoscono il dolore più precocemente, hanno un corredo ormonale diverso che ne influenza la recezione e la modulazione, presentano anche sperimentalmente una maggiore sensibilità al dolore; nella donna è inoltre differente la modulazione del dolore legata al sistema oppioide per un minore rilascio di oppioidi endogeni con azione inibitrice sullo stimolo doloroso. Anche le differenze anatomiche (vagina e utero come porta di entrata di agenti esterni che possono causare sensibilizzazione midollare dolorosa) possono giocare un ruolo nella maggior percezione del dolore. Appare peraltro evidente come la sola biologia non può spiegare tutto il problema della differenza di genere. La SFM ha prevalenza maggiore anche nell’ambito degli stessi nuclei famigliari, sia per motivi genetici che per motivi ambientali; inoltre si esprime maggiormente nelle situazioni dove è presente una minore capacità individuale di elaborare e gestire fattori stressanti sia personali che ambientali (cosiddetti “stressors”). Il dolore muscolare diffuso, che rappresenta la componente principale della sindrome fibromialgica, è un problema comune e fonte di importante disabilità nella popolazione generale. La sua prevalenza è stimata tra il 4 e il 13%. La prevalenza della fibromialgia nella popolazione generale, è stimata tra lo 0,7-4,8% in funzione della popolazione e delle metodologie di studio utilizzate. In Italia, un recente studio epidemiologico effettuato da Salaffi e altri, su un campione di 2155 persone, ha calcolato una prevalenza della SFM del 2.2%. La SFM rappresenta una delle cause maggiori di richiesta di visita sia specialistica reumatologica, sia di visita negli ambulatori di medicina generale per motivi osteo-articolari. La SFM non è una patologia presente solo nei cosiddetti paesi industrializzati. E’ stata descritta anche nei paesi in via di sviluppo. Come si diagnostica? E’ una malattia reale? La sua diagnosi è una diagnosi clinica, basata essenzialmente sulla tipologia dei sintomi che il paziente riferisce al medico, associata alla positività di almeno 11 dei 18 punti dolorosi specifici della malattia. Se tale sindrome sia veramente reale è stato un problema molto dibattuto. Molti la considerano ancora un non problema o un problema psicologico-psichiatrico. La complessa presentazione clinica di questa sindrome è da sempre oggetto di dibattito e polemica all’interno del mondo medico e numerose sono le ricerche in materia di trattamento farmacologico e non farmacologico. La sindrome fibromialgica, dato confermato anche da recenti indagini su un campione di medici, è una affezione che gode di poco prestigio nella “gerarchia delle malattie”. La ragione di questa scarsa considerazione deriva dalla sua cronicità, dalla localizzazione diffusa dei sintomi, dall’ assenza di alterazioni cliniche oggettivabili, dal fatto di non mettere in pericolo di vita i soggetti che ne sono colpiti e dall’incertezza circa l’eziopatogenesi e le migliori modalità terapeutiche. Negli ultimi dieci anni, tuttavia, essa è stata meglio definita attraverso studi che hanno stabilito le linee guida per la diagnosi. Questi studi hanno dimostrato che certi sintomi, come il dolore muscolo-scheletrico diffuso e la presenza di specifiche aree dolorose alla digitopressione (tender points) sono presenti maggiormente nei pazienti affetti da sindrome fibromialgica rispetto alle persone sane o ai pazienti affetti da altre affezioni reumatiche. Le ricerche mediche hanno inoltre dimostrato la presenza, nei pazienti con SFM, di una componente “genetica” predisponente e di anomalie dei sistemi di recezione e trasmissione del dolore a livello del sistema nervoso centrale. Il modello quindi – fattori individuali predisponenti genetici- influenze ambientali – sviluppo di malattia – può essere, al pari di altre malattie reumatiche, applicato anche alla sindrome fibromialgica. La SFM rappresenta in sostanza un problema reale, che si lega a peggioramento della qualità di vita di chi ne è affetto, spesso ad alterazione dei rapporti famigliari, a costi importanti per esami, visite, ricerca di terapie. Il dolore che il paziente riferisce è maggiore di quello riferito dai pazienti con artrite reumatoide o con osteoartrosi, quindi questa malattia si configura molto impattante dal lato sociale. Quali i segni e i sintomi? Il dolore è il sintomo predominante della fibromialgia. E’ un dolore spesso totale, anche se talora può essere riferito in zone localizzate (collo, colonna dorsale, colonna lombare, torace, arti) per poi diffondersi in altre sedi e diventare diffuso a tutto il corpo, a destra e a sinistra, sopra e sotto la cinta, alla colonna . E’ un dolore bruciante, lancinante, a fitte, come qualcosa che morde, che disturba; è descritto con gli aggettivi più catastrofici e particolari. Nei pazienti con SFM è presente rigidità (specie mattutina, inferiore all’ora), con impressione soggettiva di gonfiore delle zone dolorose e di parestesie (sensazione di formicolio, di spilli o aghi). Il dolore può essere favorito da qualsiasi oggetto che stringa, che schiacci, che avvolga, come calze, maglie, vestiti, gioielli. Il paziente descrive spesso tensione e fascicolazione ai muscoli, sensazione di gambe senza riposo, specie durante il riposo notturno. Il dolore può essere avvertito anche al torace, come “fitte al cuore” di intensità tali da togliere il respiro; può essere favorito da posizioni particolari, da movimenti ripetitivi e posture obbligate (tipo di lavoro). Il paziente può descrivere artralgie alle mani e ad altre articolazioni con sensazione di limitazione della funzione, caratteristiche spesso confondenti e che potrebbero orientare erroneamente verso forme di reumatismi infiammatori. Una accurata anamnesi e una precisa attenzione alla tipologia dei sintomi riferiti orientano peraltro in maniera corretta la diagnosi. Il dolore può variare di intensità nell’ambito dei diversi momenti della giornata, può essere favorito dai cambiamenti metereologici, dal freddo, dall’umidità; può essere avvertito maggiormente in relazione a situazioni stressanti, a stati di tensione, a momenti particolari della vita, a sovraccarichi di lavoro, a stress psichici; anche il periodo premestruale può peggiorarlo. In alcuni pazienti può assumere le caratteristiche della iperalgesia (presenza di dolore eccessivo per lo stimolo che lo ha generato) e della allodinia (presenza di dolore per stimoli che in genere non provocano dolore). Difficilmente il paziente ha periodi senza dolore anche se possono esserci periodi di maggior benessere. Il dolore si accompagna alla positività dei punti dolorosi o tender points. La mappa dei punti dolorosi è stata individuata con chiarezza. Altro sintomo fondamentale, quasi sempre presente, è la stanchezza che può essere totale, talmente invalidante da costringere il paziente a letto per lunghi periodi della giornata. La sindrome da stanchezza cronica ne è l’estremo. L’astenia cronica, accompagnata da una sensazione di muscoli dolenti (“knotted muscles”), è segnalata da più di nove pazienti su dieci; è predominante al mattino, peggiora nel pomeriggio e non trova miglioramento dopo un adeguato periodo di riposo. Spesso lavori anche non eccessivi o una attività fisica moderata favoriscono la stanchezza, motivo per il quale il paziente fibromialgico tende a non muoversi e ad abbandonare l’attività motoria. Come già accennato possono essere presenti altri segni e sintomi.La cefalea muscolo-tensiva e anche l’emicrania sono frequenti; è comune la presenza di disturbi del sonno con sonno agitato, non ristoratore e risveglio notturno frequente e precoce. I disturbi del sonno sono segnalati in oltre il 90% ei casi. Talora possono essere presenti apnee del sonno. Sono comuni i sintomi legati al colon irritabile con dolori addominali e alternanza di stitichezza e diarrea, i disturbi dell’apparato genito-urinario come dolori pelvici, spasmi vescicali con minzioni frequenti, cistalgie cosidette “ad urina chiara” (non infettive), tensione genitale con fastidio al solo toccamento, dismennorea. Spesso i pazienti riferiscono vertigini e disfunzioni oto-vestibolari, distonia e dolore temporo-mandibolare, disturbi vasomotori periferici (come il fenomeno di Raynaud), ipersensibilità a luci, a suoni (fenomeni di sovraccarico funzionale), ansia, depressione, disturbi della memoria di fissazione, difficoltà di concentrazione e difetto nella velocità di elaborare le informazioni (“foggy brain”, “fibro-fog”). E’ ovvia quindi la preoccupazione del paziente e dei famigliari di fronte a tale insieme di sintomi con la successiva richiesta di continui esami di laboratorio e strumentali, spesso ripetuti, fonte di errori diagnostici e di terapie inutili. Il tutto è aggravato dallo scetticismo di molti medici verso l’effettiva presenza di questa sindrome (una malattia che non c’è) con giudizi sommari di tipo “psichiatrico”, “nevrotico” nei confronti di questi pazienti e conseguente frustrazione e sensazione di nullità generata negli stessi. Esistono dei criteri diagnostici? Esistono precisi criteri diagnostici per la fibromialgia fissati dall’ American College of Rheumatology (ACR) nel 1990. Tali criteri si basano sulla presenza di dolore diffuso da almeno tre mesi definito come un dolore presente da entrambi i lati del corpo ( a destra e a sinistra) , sopra e sotto la cinta associato a dolore di colonna (cervicale, parete toracica anteriore, colonna dorsale e lombare) e dalla presenza di dolorabilità in 11 dei 18 punti dolorosi (tender) definiti. Un dolore alla spalla o al gluteo corrispondono un dolore ad un lato del corpo. La lombalgia è considerata come un dolore nel segmento inferiore. La positività di un punto tender è considerata tale se una palpazione eseguita con una forza di circa 4 kg/cm2 risveglia dolore (è la forza che sbianca l’unghia premendo sul punto doloroso) sul punto stesso. La diagnosi di SFM viene posta in presenza di entrambi i criteri. La coesistenza di un altro disturbo clinico non esclude la diagnosi di fibromialgia. Il metodo proposto dalla ACR ha una sensibilità dell’ 88.4% e una specificità dell’81%. E’ importante ricordare che i tender points sono presenti, in un numero variabile da uno a quattro, anche nella maggior parte delle persone sane. Appare pertanto giustificato ritenere che i sintomi e i segni della SFM si presentino nella popolazione come un continuum, la cui parte finale è rappresentata dai criteri ACR. Peraltro nel fibromialgico molti altri muscoli o aree di inserzione di tendini e legamenti possono essere dolenti. I tender points possono essere talora dolenti alla sola lieve digitopressione o al solo sfioramento. MAPPA DEI TENDER OCCIPITE (bilaterale, all’inserzione del muscolo sott’occipitale) TRAPEZIO (bilaterale, al punto mediano del margine superiore del muscolo trapezio) SECONDA COSTA (bilaterale, alla seconda sincondrosi costocondrale, appena a lato delle giunzioni sulla superficie superiore delle coste) GRANDE TROCANTERE (bilaterale, posteriormente alla prominenza trocanterica) GINOCCHIO (bilaterale, in corrispondenza del cuscinetto adiposo mediale del ginocchio, in sede prossimale rispetto alla linea articolare) CERVICALE (bilaterale, superficie anteriore dei legamenti intertrasversari C5-C7) SOVRASPINATO (bilaterale, all’origine del muscolo sovraspinato, al di sopra della spina scapolare, in prossimità del margine mediale della scapola) EPICONDILO LATERALE (bilaterale, punto situato 2 cm al di sotto dell’epicondilo laterale) GLUTEO (bilaterale, punto situato su quadrante supero-esterno della natica, nella plica anteriore del grande gluteo).
La diagnosi di fibromialgia è quindi una diagnosi clinica, che si basa cioè su quello che dice il paziente e sulla obiettività (i punti tenders) riscontrata alla visita clinica. Non è una diagnosi che si fa con gli esami di laboratorio o con gli esami strumentali. Tali criteri permettono sempre una diagnosi precisa? I criteri ACR non sono sempre di facile impiego per porre la diagnosi di SFM. Non è infrequente trovarsi di fronte a pazienti che, pure presentando molti aspetti tipici della malattia, hanno meno degli 11 tender points oppure lamentano un dolore non diffuso. L’utilizzo di detti criteri, utile in ambito di ricerca e di studio, può portare a sovrastimare o sottostimare la presenza di SFM. Tali criteri sono comunque stati accettati come punto di partenza diagnostico e altri sintomi (tra cui l’astenia, la rigidità e i disturbi del sonno) sono stati aggiunti alla definizione originaria ((Dichiarazione di Copenaghen 1992). Si può quindi parlare di “possibile” SFM anche in persone che, pur presentando molti sintomi di questa complessa sindrome, hanno ad esempio meno degli 11 tender points. Da cosa va differenziata la SFM? La diagnosi differenziale va posta nei confronti di affezioni reumatologiche e non reumatologiche che possono presentarsi con gli stessi sintomi. La diagnosi differenziale consente di precisare se la SFM è primaria, secondaria oconcomitante. Deve essere posta, in particolare, nei confronti delle seguenti patologie: • Muscolo-scheletriche (sindromi dolorose regionali, reumatismo miofasciale, sindrome da iperlassità legamentosa, altre malattie reumatologiche autoimmuni come il LES, l’artrite reumatoide, la polimiosite, la sindrome di Sjogren, l’osteomalacia) • Endocrino-metaboliche (ipotiroidismo-iperparatiroidismo) • Neurologiche (radicolopatie, nevralgie, neuropatie dolorose) • Neoplastiche • Infettive (Virus C, Borelliosi di Lyme legata a una Borellia trasmessa dalla puntura di una zecca) • Psichiatriche La SFM non è peraltro una diagnosi di sola esclusione, una diagnosi cioè che si fa escludendo solo la presenza di altre malattie. Certo è che i sintomi riferiti dal paziente possono trarre in inganno orientando verso altre diagnosi o facendo diagnosticare come fibromialgici pazienti affetti da altre affezioni anche più gravi. E’ comune vedere eseguite moltissime indagini anche invasive, spesso ripetitive, prima che si giunga a un inquadramento diagnostico preciso. È quindi molto importante che il medico di medicina generale sappia, nel sospetto, indirizzare il paziente verso lo specialista reumatologo, medico che si farà poi carico di una diagnostica più orientata e della gestione del paziente. Una attenta anamnesi e un esame obiettivo accurato possono nella maggior parte dei casi escludere anche altre condizioni cliniche di dolore cronico e di astenia. Alcuni pazienti fibromialgici, come già detto, possono avere concomitanti altre malattie reumatiche. Una connettivite frequentemente associata è la sindrome di Sjogren, malattia che dà secchezza dell’occhio e della bocca e che presenta alcuni sintomi spesso simili alla SFM. Alcuni pazienti con sola fibromialgia possono avere alcuni esami autoimmunitari, come gli anticorpi anti nucleo (ANA) e il fattore reumatoide ( FR), positivi. In genere sono positività a basso titolo prive di reale significato in un contesto clinico che escluda malattie specifiche. La diagnosi di una malattia reumatica è una diagnosi clinica che poggia cioè sulla storia, sui sintomi e segni clinici del paziente e non sul singolo dato di laboratorio. È comunque non infrequente che sia posto inizialmente il sospetto di una forma reumatica infiammatoria. Il decorso clinico chiarirà peraltro poi la diagnosi precisa. Esistono, inoltre, dei segni e sintomi di sospetto capaci di orientare il medico verso una diagnostica differenziale corretta. Una volta confermata la diagnosi di fibromialgia, va proseguito il controllo clinico e il programma terapeutico evitando la trasformazione personale di ogni sintomo verso la presunta presenza di una malattia grave. A questo riguardo vorrei dire come una visione eccessivamente “tecnicista” ( molto “contemporanea” ) della medicina, dove tutto deve essere relazionato a qualcosa di dimostrabile con “una macchina” o comunque con uno strumento analitico per essere presente e reale, visione presente spesso anche negli stessi malati, non facilita un approccio sereno ad una malattia che “non c’è” se guardiamo il dato strumentale. Il concetto che uno ha qualcosa se è dimostrato con gli esami va superato. In particolare il dolore cronico reumatologico non è legato a meccanismi quantificabili con un dato biologico o analitico. Anche la definizione di gravità (in tutti noi presente), come qualcosa che può fare morire (la paura della morte è insita nell’animo umano) facilita nei medici e anche nelle persone vicine al paziente, l’atteggiamento di disconoscimento della sindrome fibromialgica come problema serio e reale; probabilmente anche lo stesso paziente spesso inconsciamente vive questo problema ed è alla spasmodica ricerca di qualcosa di strumentale che documenti la malattia. Nasce da questo non riconoscere la malattia come problema “reale” in quanto non dimostrato con ”qualcosa di tecnicistico” l’atteggiamento di compatire più che capire il paziente. Il problema della stanchezza e i disturbi del sonno. Circa il 90% dei pazienti affetti da sindrome fibromialgica riferisce affaticamento. Tale affaticamento può essere così severo e limitante da portare il paziente ad abbandonare ogni attività fisica e di svago e passare gran parte della giornata a letto. La fatica può essere destruente. Il paziente fibromialgico ha la sensazione che qualsiasi attività fisica lo affatichi e lo peggiori; la sua resistenza alla fatica è molto ridotta; alcuni capiscono che una attività fisica regolare migliora i sintomi, ma avvertendo spossatezza dopo l’attività fisica anche non massimale tendono ad abbandonarla. La stanchezza, in alcuni pazienti, può essere il sintomo preminente, più limitante del dolore diffuso. Tali pazienti possono essere diagnosticati come affetti da sindrome da affaticamento cronico (CFS). I confini tra sindrome fibromialgica e sindrome da affaticamento cronico sono labili, trattandosi verosimilmente dello stesso problema con i sintomi preminenti (astenia- dolore), che fanno propendere per una diagnosi rispetto a un’altra. Spesso può risultare difficile distinguere le due condizioni o può essere fatta diagnosi differente in momenti differenti. La maggior parte dei pazienti affetti da sindrome fibromialgica riferisce inoltre disturbi del sonno con sonno non ristoratore. Il paziente può non trovare difficoltà ad addormentarsi, ma ha un risveglio precoce con difficoltà poi al riaddormentamento. E’ un po’ quello che succede anche a soggetti non fibromialgici in situazione di stress prolungati. Il risveglio precoce e la conseguente stanchezza mattutina sono campanelli di allarme di queste condizioni. Talora il paziente ha invece continui risvegli con sonno molto leggero. Pare assente nel fibromialgico la fase REM del sonno ristoratore. L’assenza della fase profonda del sonno può alternare importanti funzioni del corpo e alterare la percezione del dolore. È molto interessante, a questo proposito, il nesso tra la sindrome fibromialgia e la sindrome delle apnee notturne spesso presenti nello stesso paziente. Tale sindrome porta il paziente ad avere sonno rumoroso (russante) con periodi di apnee (mancanza di respiro ) anche prolungate con ripresa poi di respiro; il paziente ha poi problemi di addormentamento incoercibile durante il giorno. E’ dimostrato in questi pazienti un maggior rischio cardiovascolare (aritmie o altri disturbi) oltre che un maggior rischio di incidenti traumatici (automobilistici o di altro tipo); è quindi presente una maggiore mortalità. In entrambi le sindromi il paziente al risveglio si sente molto affaticato, come se non avesse dormito. Ci sono fattori di rischio per lo sviluppo della SFM? E’una malattia presente solo nei depressi? Il fattore di rischio principale per avere una sindrome fibromialgica è sicuramente il sesso femminile. I dati di prevalenza e di incidenza di questa sindrome, nettamente maggiore come già detto nel sesso femminile, ne sono la conferma; la motivazione peraltro non è chiara. Non sono stati ancora definiti precisi fattori genetici predisponenti; alcuni dati orientano in tal senso compresa la possibile presenza di sindrome fibromialgica nei componenti della stessa famiglia; l’influenza dei fattori ambientali ha comunque un ruolo verosimilmente maggiore. Fattori socio-culturali sono importanti nel suo sviluppo; la fibromialgia mostra una relazione inversa con il livello di educazione, appare maggiormente associata a pazienti con problemi famigliari come l’essere divorziato-a, con l’ avere problemi fisici che incidano sulla personale autostima, con eventuali trascorsi di “abuso” psichico e sessuale specie in età adolescenziale e giovanile, con l’essere un immigrato o disadattato, con il vivere in aree socialmente depresse, con il non avere motivazioni sociali adeguate, con l’avere un tipo di lavoro manuale non gratificante. Anche la personalità del singolo è predisponente specie se condiziona una visione passiva degli eventi. Il ruolo dei fattori meccanici, delle posture scorrette, di fattori antropometrici personali, di fattori esterni meccanici come movimenti ripetitivi, vibrazioni, sono stati valutati trovando spesso correlazione con il successivo sviluppo di dolore muscolo-scheletrico prima localizzato, poi diffuso e infine di SFM. Un trauma, anche non grave come il colpo di frusta, può essere descritto come origine dei disturbi; le circostanze del trauma possono anch’esse avere un ruolo favorente. La lombalgia benigna cronica, attribuita spesso a lavori particolari e poco apprezzati dal paziente, può essere un fattore favorente; in maniera simile anche dolori muscolo-scheletrici regionali, localizzati, persistenti o recidivanti possono rappresentare il primo esordio di un dolore che poi diventa diffuso specie se si inserisce in una personalità particolare o in un contesto personale socio-culturale e ambientale favorente. Il ruolo delle infezioni nello sviluppo della fibromialgia è stato molto studiato. Molti pazienti riferiscono l’esordio della malattia dopo infezioni virali, compresa l’infezione da virus C o la Borelliosi Lyme. Solo una minoranza di pazienti peraltro riportano male di gola, ingrossamento dei linfonodi, febbricola prima dell’esordio. Interessante è il fatto che una infezione virale come trigger di malattia è stata proposta anche nella sindrome da stanchezza cronica. La presenza di depressione è un fattore predittivo per lo sviluppo di dolore muscolo-scheletrico cronico e della fibromialgia. Circa il 30% dei fibromialgici hanno problemi di depressione e questa comunque rappresenta un fattore di peggioramento. Anche l’ansia è comune. Molto spesso, peraltro, sia la depressione che l’ansia sono reattive, secondarie, al dolore cronico, alla presenza di un dolore persistente in grado di peggiorare a volte anche drammaticamente la qualità di vita. Si crea così un circolo vizioso tra dolore- depressione- ansia- maggior dolore-maggior ansia e depressione, molto impattante per il paziente. Il paziente sta male e ha la sensazione di non essere, ed il più delle volte non lo è, compreso; un semplice sintomo di accompagnamento genera paure; il paziente vive la consapevolezza che è inutile spiegare, perché la percezione del proprio vissuto è negata dal mondo esterno, Anche i cambiamenti del tono dell’umore o del pensiero sono comuni nella SFM. I pazienti affetti da fibromialgia possono riportare difficoltà a concentrarsi oppure a eseguire semplici elaborazioni mentali. I valori di depressione e ansia registrati nei pazienti fibromialgici sono circa tre volte superiori rispetto alla popolazione generale. Tuttavia la SFM, benché possa essere ravvicinata alle sindromi depressive e ansiose, ai problemi somatiformi e di conversione o alla sindrome di stress post traumatico, è una entità clinica ben distinta. La relazione temporale esistente tra la SFM e l’ansia e la depressione rimane controversa. Tuttavia, come già detto, almeno una parte dei ricercatori è concorde nell’affermare che ansia e depressione sono una conseguenza piuttosto che una causa. E’ evidente però che queste condizioni psichiatriche sono in grado di condizionare la variabilità della sintomatologia nei pazienti. Si può dire, in sintesi, che le situazioni psicologiche-psichiatriche rappresentano un fattore di rischio per lo sviluppo della fibromialgia vista la loro reale presenza in un buon numero di pazienti anche se in alcuni pazienti possono peraltro essere conseguenza della malattia. Che lo stress psicologico abbia un’importanza causale in alcuni pazienti mentre in altri sia la conseguenza della malattia è comunque accertato. La sindrome fibromialgica non è peraltro né un disturbo puramente psichiatrico, né un disturbo ipocondriaco dai quali va quindi differenziata. Quali i meccanismi eziologici? Abbiamo visto come molti e differenti possano essere i fattori predisponenti o scatenanti la sindrome fibromialgica e come sia difficile pensare che tale sindrome sia generata da una singola causa. L’eziopatogenesi della SFM non è ancora stata chiarita. Secondo una delle ipotesi maggiormente accreditate la SFM sembra derivare da una alterazione dei meccanismi di processazione e modulazione del dolore a livello del sistema nervoso centrale. L’iperalgesia, il dolore riferito e l’allodinia, osservabili nei pazienti fibromialgici, sembrano essere l’espressione di questa alterazione nocicettiva. Nei pazienti con SFM si instaura una forma di ipereccitabilità neuronale con modificazioni funzionali a carico dei neuroni del corno dorsale del midollo spinale deputati alla trasmissione del dolore. Questi cambiamenti portano quindi non solo a una aumentata eccitabilità neuronale, ma anche a un ampliamento del campo nocicettivo, a una ridotta soglia del dolore e al reclutamento di vie afferenti (fibre Aβ) la cui attivazione, normalmente, non provoca dolore. Nei fibromialgici è poi presente anche una sommazione temporale del dolore (o wind up). Si tratta di un fenomeno di amplificazione del dolore legato alla sommazione ripetuta, ad intervalli precisi, di stimoli nocicettivi (dolorosi). Nei pazienti fibromialgici c’è, in sostanza, la presenza di un dolore maggiore rispetto ai soggetti normali. Il fenomeno del wind up fa parte del processo di sensibilizzazione centrale. Le cause di questa sensibilizzazione centrale non sono del tutto chiarite. Sono state identificate diverse alterazioni metaboliche, istochimiche, vascolari, morfologiche e funzionali a carico del tessuto muscolare dei pazienti fibromialgici. Il loro ruolo non è stato però del tutto chiarito. Queste alterazioni potrebbero semplicemente riflettere il decondizionamento fisico osservabile in molti di questi pazienti. Anche la ipermobilità articolare generalizzata, come fonte continua di microtraumi e quindi di possibile induzione di SFM è stata proposta, ma l’esatta relazione che intercorre tra queste due condizioni non è stata chiarita. A livello centrale è stata descritta una riduzione della vascolarizzazione di varie aree (talamo e nucleo caudato in particolare) implicate nella regolazione del dolore. Alcuni studi hanno evidenziato la presenza di alterazioni nei meccanismi discendenti del controllo del dolore. Sono stati osservati ridotti livelli di serotonina (sostanza che regola anche il sonno e l’umore) e noradrenalina; il sistema degli oppioidi non pare invece coinvolto. Nel liquido cerebro spinale sono stati riscontrati elevati livelli di sostanza P. Dal punto di vista ormonale sono stati documentati aumentati livelli di ormone adrenocorticotropo, di ormone follicolo stimolante e diminuiti livelli del fattore di crescita insulino-simile-1, di ormone della crescita, di estrogeni e di cortisolo urinario. E’ stata supposta, data la stretta relazione tra SFM e stress, un’alterazione a carico dell’asse ipotalamo-ipofisi-surrene, sistema coinvolto nei meccanismi di risposta allo stress e a sua volta collegato al sistema nervoso simpatico e agli altri assi ormonali. L’alta incidenza della SFM all’interno dei gruppi famigliari ha fatto orientare la ricerca verso il ruolo dei fattori genetici e in particolare ha evidenziato il ruolo dei polimorfismi genici nei sistemi serotoninergico, dopaminergico e catecolaminergico. Le condizioni ambientali, i fattori esterni già menzionati (virus, traumi fisici o psichici) devono essere interpretate come condizioni in grado di attivare e condizionare lo sviluppo della SFM. I tratti psicologici che accomunano questi pazienti hanno portato a parlare di personalità fibrositica e di pain prone personalità (atteggiamento perfezionistico, esagerato impegno lavorativo, controllo eccessivo di rabbia e ostilità, aumentata valutazione soggettiva del dolore, incapacità a rilassarsi). Questi tratti agiscono nell’influenzare l’andamento della SFM; non sono fattori causali certi. In sintesi la SFM è una patologia multifattoriale in cui interagiscono più variabili (biologiche, psicologiche, sociali) e la cui origine (centrale o periferica) non è stata del tutto chiarita. Molto verosimilmente il processo, una volta scatenato, viene alimentato sia da cause centrali che da fattori periferici. Il modello bio-psico-sociale è certamente quindi più rispondente alla realtà. Tale modello cerca di vedere la malattia attraverso la co-presenza di vari fattori che associati, con maggiore o minore forza nel singolo individuo, possono spiegare la persistenza del dolore cronico diffuso e della SFM. Sono fattori biologici (alterazioni di mediatori chimici quali i neurotrasmettitori a livello centrale, particolare vulnerabilità dei muscoli a microtraumi ripetuti e altri), fattori psicologici (personale comportamento di fronte al dolore, capacità di autonomia, capacità di affrontare il dolore, tipo di personalità, personale autostima, senso di abbandono e di mancanza di aiuto), fattori e variabili socio-culturali (stato civile, problemi coniugali, problemi genitoriali, grado di cultura, disadattamento sociale, esperienze passate di dolore sia personali che vissuti familiari, dinamiche familiari particolari, stress da prestazione sia sportiva che sociale con carico psicologico inadeguato sul singolo soggetto, abusi sessuali e fisici specie in età adolescenziale), che incidono sul singolo paziente nella espressione clinica di malattia. Molti di questi problemi sono particolarmente importanti nell’ adolescente e spiegano l’esordio e la possibile persistenza della fibromialgia nelle classi di età più giovanile. Che ci sia poi nel paziente un’alterazione dei meccanismi di trasmissione, modulazione e processazione degli stimoli periferici da parte del sistema nervoso centrale che portano e mantengono il dolore cronico è accertato. Questo significa in sostanza che sono state dimostrate variabili genetiche e biologiche che fanno in modo che il paziente affetto da fibromialgia abbia più dolore a causa di una maggiore espressione a livello centrale dello stimolo doloroso e della alterata possibilità di modularlo e controllarlo. Le variabili sociali, cognitive, comportamentali, culturali, razziali, sociali rivestono poi molta importanza nel modulare la “spiacevole esperienza” personale del dolore e possono incidere nel processo che porta all’amplificazione del dolore e alla sua cronicizzazione. Stress, ansia, depressione, credenze e significato attribuito culturalmente al dolore, strategie personali in risposta al dolore (atteggiamento attivo o passivo), grado di autostima, tono dell’umore, situazioni di paura-frustrazione sono tutte situazioni importanti nella singola persona. Nei fibromialgici è alterato, “esaurito”, anche il sistema di reazione allo stress che rappresenta l’insieme delle reazioni messe in moto dall’organismo per contrastare eventi esterni nocivi. Tale esaurimento, legato a una eccessiva stimolazione cronica, porta a una maggiore sensibilità al dolore. Si può avere dolore cronico se i centri dolorosi centrali sono lesi anatomicamente nella loro funzione (come nel dolore cronico post ictus) ma anche se sono lesi solo funzionalmente.
SCHEMA RIASSUNTIVO DI INQUADRAMENTO DELLA SINDROME FIBROMIALGICA
|
FM secondaria 1. Endocrinopatie 2. Patologie infiammatorie 3. >Post-traumatica |
FM concomitante 1. Osteoartrosi 2. AR, LES 3. Altre patologie |
|
|
SINDROME FIBROMIALGICA PRIMARIA |
1. artrite reumatoide 2. lupus eritematoso sistemico | |
|
Fattori socio-ambientali 1. Stress lavorativi-familiari 2. Conflitti legali 3. Conflitti interpersonali |
CARATTERISTICHE INDIVIDUALI NELLA SINDROME FIBROMIALGICA |
Fattori neuroendocrini 1. Intolleranza al freddo 2. Astenia, affaticabilità 3. Sonno non ristoratore |
|
Fattori bio-meccanici 1. Iperlassità 2. Microtraumi ripetuti 3. Contrattura muscolare |
Fattori psicologici 1. disordini della sfera affettiva 2. comportamenti vittimistici |
Come si cura la fibromialgia?
Considerata la complessità del paziente fibromialgico con tutte le variabili bio-psico-sociali-comportamentali presenti e la scarsa conoscenza sulle eventuali basi “biologiche” della malattia è ovvio che la terapia rimane empirica. Qualsiasi approccio terapeutico non può peraltro prescindere da una visione di insieme del paziente. La SFM è una patologia difficile da trattare perché la sua espressione clinica è variabile e il dolore cronico, che la caratterizza, rappresenta una esperienza complessa che determina conseguenze invalidanti non solo sul piano fisico, ma anche su quello psicologico e sociale. L’intervento terapeutico di un singolo operatore non può essere sufficiente a garantire una gestione ottimale del dolore cronico e degli altri sintomi. Un approccio interdisciplinare sembra rappresentare la strategia terapeutica con migliori possibilità di successo. Tale trattamento si propone di aiutare il paziente a controllare il proprio dolore e i problemi correlati, di aiutare il paziente a migliorare il proprio livello di funzionalità fisica, di ridurre lo stress psicologico causato dalla malattia, di aiutare il paziente a un corretto uso dei farmaci sia antidolorifici che psicotropi, riducendo il livello di ansia, depressione e paura; si propone in sostanza di migliorare la qualità di vita del paziente favorendo il ritorno alle proprie attività. L’efficacia di tale tipo di intervento è supportata da una forte evidenza di efficacia. Si raccomanda, in particolare, di intervenire con l’educazione, la terapia cognitivo-comportamentale e l’esercizio fisico. L’approccio terapeutico deve quindi prevedere l’azione combinata del reumatologo, del fisiatra, dello psicologo clinico, del fisioterapista, del terapista del dolore (ove necessario), del terapista occupazionale, del medico di medicina generale, dell’infermiere, della famiglia del paziente. La figura centrale del programma ovviamente è il paziente che deve essere coinvolto attivamente e che deve diventare un membro del team collaborando con gli altri operatori. L’approccio multidisciplinare intende guidare i pazienti, attraverso un corretto trattamento farmacologico e l’insegnamento di opportune strategie, alla capacità e responsabilità di gestire i sintomi e le conseguenze della malattia, con l’obiettivo di migliorare la qualità di vita controllando il dolore, migliorando le attività funzionali quotidiane, rendendo discontinuo l’utilizzo dei servizi sanitari, migliorando la disabilità. La possibilità di conseguire risultati positivi è legata in particolare al grado di self-efficacy (autoefficacia) del paziente. Il paziente deve appropriarsi o migliorare la capacità-abilità di riuscire a raggiungere un determinato obiettivo terapeutico prefissato. Un approccio secondo il classico modello di causa-effetto non si adatta alla complessità della SFM. L’eziologia e il danno fisico non sono i determinanti fondamentali della riduzione della qualità di vita e della disabilità del paziente fibromialgico. Gli aspetti psicosociali sono decisamente più significativi di quelli biologici. Il paziente deve capire la malattia, deve capire che è una malattia non evolutiva nel senso anatomico-deformante di danno strutturale, deve capire che molte variabili personali sono importanti, deve capire che c’è una reale alterata soglia del dolore, deve capire che l’atteggiamento attivo verso la malattia è importante, deve capire che la visione “strumentale” alla disperata ricerca di qualcosa che sia identificato dagli esami è distorta, deve capire che deve avere una guida terapeutica e che il solo farmaco non può risolvere tutto. Quali i farmaci? La prescrizione della terapia farmacologica rappresenta una parte essenziale dell’intervento terapeutico multidisciplinare. Tuttavia tale terapia, se considerata come unico approccio, porta benefici limitati. Le opzioni terapeutiche farmacologiche mirano essenzialmente al controllo del dolore attraverso farmaci analgesici sia periferici (analgesici minori, anti infiammatori classici), che centrali (come il tramadolo). I farmaci analgesici periferici (paracetamolo) possono dare beneficio, se pure limitato. I farmaci anti infiammatori, molto usati nella terapia dei reumatismi infiammatori, hanno scarsa efficacia nella SFM. Il tramadolo, un farmaco ad azione centrale, in parte agonista oppioide, in parte con azione sulla ricaptazione della serotonina e della noradrenalina, può avere beneficio. Gli oppioidi classici hanno meno efficacia nella fibromialgia, rispetto al loro uso in altre patologie caratterizzate da dolore cronico: sono inoltre gravati da effetti collaterali fastidiosi come nausea, sedazione, stipsi, che ne limitano l’uso in questi pazienti. I cortisonici sono inefficaci. Un ruolo importante hanno i farmaci in grado di facilitare il sonno, miorilassare e controllare il dolore attraverso una sua modulazione centrale. Questi farmaci comprendono gli antidepressivi triciclici (amitriptilina), i farmaci ad azione prevalente miorilassante (ciclobenzaprina), gli inibitori della ricaptazione della serotonina (paroxetina, fluoxetina, sertralina), i nuovi farmaci inibitori della ricaptazione della serotonina e della noradrenalina (duloxetina, venlafaxina, milnacipran). Tali farmaci non sono privi di effetti collaterali (sonnolenza, stipsi, bocca asciutta, vertigini); vanno introdotti lentamente, il miglioramento che portano è graduale, diverso nei singoli pazienti. Gli ipnotici sono utili per migliorare il sonno. Non c’è evidenzia di efficacia delle benzodiazepine (ansiolitici), della melatonina, degli anabolizzanti e degli integratori, degli anti ossidanti. Appaiono invece efficaci alcuni farmaci anti epilettici come il pregabalin, unico farmaco approvato per il trattamento della SFM da parte dell’US Food and Drug Administration negli USA. Il loro effetto analgesico non è del tutto chiarito, ma hanno dimostrazione di limitare l’eccitabilità neuronale e di incrementarne l’inibizione. Il supporto psicologico Il supporto psicologico e la terapia cognitivo- comportamentale sono, come già detto, molto importanti. Va ribadita l’importanza dell’intervento educativo per migliorare la self-efficacy del paziente, favorire l’aderenza ai programmi terapeutici, distogliere l’attenzione dai sintomi orientandola verso il miglioramento della capacità funzionale e della qualità di vita. Il paziente deve, attraverso il supporto anche psicologico e le terapie comportamentali, diventare responsabile delle proprie scelte in materia di gestione della malattia (self management). Appare fondamentale impostare una corretta relazione paziente-terapeuta. E’ utile che gli incontri educativi vengano organizzati e svolti in piccoli gruppi, perché la possibilità di condividere le proprie esperienze con altre persone affette dalla medesima patologia può essere un importante strumento terapeutico. La terapia cognitivo-comportamentale è in grado di insegnare al paziente tecniche e strategie per la gestione degli aspetti emotivi legati a eventi stressanti. E’ molto importante motivare il paziente all’attività fisica graduale e costante, facendo riferimento al decondizionamento fisico e alla perdita delle capacità funzionali legate alla malattia. Anche le tecniche psicofisiche di rilassamento (training autogeno e altre) permettono il controllo del dolore modificando l’ansia o il comportamento presente in relazione alla sintomatologia (coping). L’ importanza dell’ esercizio fisico L’esercizio fisico è in grado di apportare benefici sia sul piano fisico che psicologico. Agisce attraverso il miglioramento del trofismo muscolare, migliorando la capillarizzazione e riducendo l’ipossia muscolare. Favorisce inoltre la secrezione di endorfine e dell’ormone della crescita; aumenta la produzione di serotonina a livello cerebrale e attiva i meccanismi adrenergici di inibizione del dolore. L’inattività nei pazienti fibromialgici è molto dannosa sia sul piano fisico (riduzione forza muscolare, decondizionamento, maggiore rigidità), sia sul piano psicologico (paura del movimento, depressione, perdita di fiducia in se stessi). L’esercizio da eseguire è quello aerobico (corsa lenta, cyclette, cammino, nuoto), a intensità bassa-moderata, adattandolo alla situazione di partenza del paziente e poi incrementandolo lentamente. L’esercizio fisico migliora anche il dolore e riduce i tender points. L’aumento del dolore e della stanchezza, possibili inizialmente, diminuiscono con il proseguo dello stesso e possono essere evitati introducendo pause nella singola seduta. Lo stretching è utile se abbinato al training aerobico. Il talk test (capacità di parlare durante l’esercizio) è un metodo utile per controllare la giusta intensità dello stesso. Alla fine dell’esercizio il paziente deve sentirsi come “se avesse potuto fare di più”. L’acqua è un ottimo ambiente per gli esercizi. Permette al paziente di trovarsi in una situazione di scarico ponderale, permettendo in tal modo ad alcuni pazienti di eseguire esercizi che altrimenti non sarebbero in grado di eseguire. La temperatura dell’acqua ottimale (tra 28° e 32°) può donare sollievo al dolore. Che ruolo hanno le terapie complementari non farmacologiche? Le cure termali, compresi i “bagni di fieno” possono avere benefici in singoli pazienti. La validità delle varie terapie fisiche (TENS, ultrasuoni e altre) appare limitata. L’elettrostimolazione nervosa trans-cutanea (TENS) è la forma più comune di corrente analgesica. Trova giustificazione se il dolore è localizzato. Nella pratica clinica, l’utilizzo come unica modalità terapeutica, delle terapie fisiche non è raccomandato; può essere forma terapeutica coadiuvante in situazioni particolari. Il massaggio, dal punto di vista terapeutico, sembra contribuire alla riparazione tessutale, alla modulazione del dolore, al rilassamento muscolare e al miglioramento dell’umore. Il suo meccanismo d’azione non è chiaro: pare agisca mediante modificazioni a livello del sistema nervoso autonomo, attraverso il miglioramento della circolazione sanguigna e linfatica e attraverso l’attivazione del Gate Control (“porta” di controllo del dolore) e del sistema serotoninergico. Esistono numerose tecniche di massaggio: il massaggio va adattato alla ridotta soglia del dolore di tali pazienti, con tecniche specifiche. La sua reale utilità nella SFM non è del tutto dimostrata. Le tecniche di biofeedback (il più utilizzato nella SFM è quello elettromiografico) possono dare discreto beneficio e possono essere tecniche coadiuvanti. Controversi sono i dati sull’agopuntura anche se in singoli pazienti può essere un buon approccio. Sono state sperimentate altre tecniche di rilassamento, di meditazione, di ipnosi, di auto-sostegno, di biofeedback. I risultati non sono comunque convincenti specie se queste tecniche sono usate come unica terapia. In sintesi i punti focali della strategia terapeutica sono quindi: • la diagnosi corretta • la valutazione della malattia (presenza di forte dolore, associazione di disturbi psichiatrici, depressione come conseguenza del dolore o concomitante,somatizzazione) • l’educazione (la comunicazione) sul perché della malattia cercando di enfatizzare i fattori scatenanti, la descrizione delle caratteristiche della malattia, la buona prognosi, l’importanza di stili di vita corretti, dell’attività fisica regolare, dell’intervento inter-multidisciplinare; l’educazione va rivolta anche ai famigliari del paziente • l’impostazione di una attività fisica aerobica regolare submassimale Si potrà successivamente intervenire con farmaci, in primo con basse dosi di triciclici o con farmaci cosiddetti SSRI (inibitori del reuptake della erotonina ) o SNRI (inibitori della ricaptazione di serotonina e noradrenalina) o con anti epilettici (pregabalin) associati o meno ad analgesici puri (paracetamolo-tramadolo). Sarà importante il sopporto psicologico e psichiatrico, ove necessario, come pure la terapia fisiatrica- riabilitativa. Un programma terapeutico interdisciplinare basato sull’ educazione del paziente, sulle tecniche psicoterapeutiche, sulla programmazione di un esercizio fisico regolare non massimale, sull’uso di farmaci e di altre tecniche di provata efficacia appare quindi fondamentale. Punti da ricordare • La fibromialgia è una malattia caratterizzata da dolore cronico diffuso associato alla presenza di punti dolorosi (tender points), da stanchezza, disturbi del sonno e da altri sintomi di accompagnamento. • Non è una malattia infiammatoria che porta danni agli organi interni o alle strutture osteo-articolari • Può peggiorare la qualità di vita • I meccanismi ezio-patogenetici non sono del tutto chiariti • La terapia è multidisciplinare