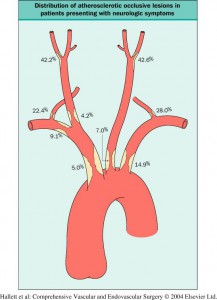
DEFINIZIONE: la malattia cerebrovascolare è la seconda causa di morte cardiovascolare ed è una patologia che interessa le arterie deputate all’irrorazione del cervello, in particolare carotidi e vertebrali. Tali arterie vengono interessate più frequentemente dall’arteriosclerosi, ovvero la progressiva riduzione del calibro del vaso (stenosi) ad opera di placche. Tali lesioni possono progredire fino alla completa occlusione del vaso (trombosi) o frammentarsi dando origine a fenomeni embolici che possono determinare occlusione di vasi più piccoli. Da notare che fenomeni embolici possono anche provenire da altre sedi come per esempio dal cuore. In entrambi i casi il risultato è la riduzione o cessazione di flusso ematico in alcuni segmenti del cervello. Conseguenze di tali eventi variano a seconda dell’estensione e dell’importanza del tessuto cerebrale colpito. I quadri clinici possono essere diversi e il paziente potrà avere dei disturbi sensoriali (cecità improvvisa ad un occhio, formicolii e/o perdita della sensibilità ad un arto) o motori (deficit di forza ad un arto o di metà corpo, deviazione della rima buccale, impaccio con la parola, difficoltà a scrivere). L’aspetto che contraddistingue tali eventi è la brusca insorgenza, che spesso coglie il paziente in pieno benessere e il fatto che possono manifestarsi in modo transitorio o permanente.
TIA (attacco ischemico transitorio) ovvero un quadro di ischemia cerebrale reversibile. Da notare che tale manifestazione clinica non deve essere assolutamente sottovalutata poiché può essere solo un preludio di un evento ben più grave che è l’ictus.
ICTUS (colpo) tale evento si differenzia dal precedente per la sua irreversibilità.
E’ bene notare che oltre alla morte si deve considerare l’invalidità del paziente che ha pesanti conseguenze socio-economiche sul paziente stesso, la sua famiglia e la società. Compito della terapia, sia essa medica o chirurgica, è quello di prevenire che tali eventi si verifichino (paziente asintomatico) o che non si manifestino di nuovo con conseguenze talora fatali (paziente sintomatico). Il cardine della terapia medica si basa sul fatto che rendendo il sangue più fluido con vari presidi (antiaggreganti, anticoagulanti) si cerca di ridurre la probabilità che tali eventi si verifichino. La terapia medica trova indicazione qualora la malattia cerebrovascolare colpisca i piccoli vasi cerebrali che non possono essere trattati con la chirurgia oppure per stenosi carotidee e/o vertebrali non importanti.

La chirurgia interviene quando le stenosi delle arterie extracraniche (carotidi e/o vertebrali) sono maggiori del 60-70%; in caso di placche “a rischio”(molli, a bassa componente calcifica e fibrosa) che, per loro conformazione più friabile, sono a rischio di provocare fenomeni embolici o trombotici oppure, in urgenza e in casi selezionati, quando si manifestano eventi acuti al fine di limitare l’estensione dell’evento neurologico.
Inoltre, occorre fare un bilancio del rapporto rischio/beneficio considerando l’età e la spettanza di vita, lo stato e funzionalità di tutti gli organi ed apparati, con particolare attenzione a quelli renale, cardiaco, cerebrale e respiratorio.
Pertanto la decisione se correggere o meno una stenosi delle arterie extracraniche avviene dopo la valutazione dei caratteri della lesione stessa e mediante tutte le indagini necessarie a scoprire o comunque meglio valutare lo stato di salute generale del paziente. Ciò coinvolge non solo il chirurgo ma anche altre figure professionali.
Indagini invasive come l’angiografia, talora utili nello studio della malattia carotidea, possono presentare complicanze anche gravi sia in relazione alla procedura che all’utilizzo del mezzo di contrasto (vedi consenso per procedure invasive).
Se alla fine dell’iter diagnostico non si ritiene il paziente suscettibile di trattamento è raccomandata comunque una sorveglianza della stenosi stessa, stando bene attenti ad eventuali sintomi che possono essere l’avviso dell’evoluzione della malattia e comunque mediante indagini quali quella ecocolordoppler da eseguirsi a scadenze definite dallo specialista.
Pertanto, qualora esista l’indicazione al trattamento chirurgico/endovascolare, si può procedere con metodiche diverse per il trattamento.
- INTERVENTO CHIRURGICO
La strategia chirurgica consisterà nel ripulire il tratto/i di arteria malati (tromboendoarterectomia) e utilizzare, talvolta, dei dispositivi (patch) sintetici o naturali (vena) che hanno la funzione di allargare il lume dell’arteria; sostituire (innesto) o di by-passare tratti di arteria malati con protesi sintetica. Tali dispositivi sintetici sono compatibili con i tessuti umani, il cui impianto potrà comunque comportare complicanze immediate e/o a distanza tra cui le più probabili sono la trombosi, l’infezione e/o dilatazione, eventi che comporterebbero l’ulteriore sostituzione della protesi con altro materiale sintetico analogo o, ad esempio, con tessuti autologhi (vene).
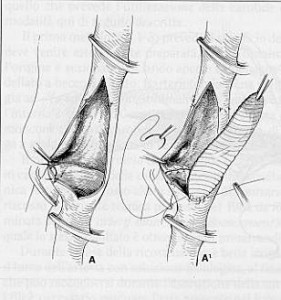
-
TRATTAMENTO ENDOVASCOLARE
La strategia endovascolare prevede il rilascio mediante accesso percutaneo nella zona malata di un dispositivo (stent) che serve a mantenerla aperta.
La metodica endovascolare è più recente, sicuramente meno traumatizzante per il paziente ma presenta limiti di fattibilità (tipologia della placca) ed inoltre non sappiamo negli anni quale potrà essere l’evoluzione, il che non significa necessariamente evoluzione sfavorevole.
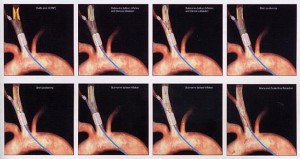
Per tali motivi questa metodica attualmente non è indicata in tutti i pazienti affetti da stenosi carotidea, ma solo in casi selezionati e nei pazienti cosiddetti “a rischio”. Le linee guida nazionali ed internazionali al momento non raccomandano tale metodica se non in presenza di restenosi (cioè ricomparsa della malattia dopo un precedente intervento) o di condizioni anatomiche che rendono l’intervento chirurgico tradizionale di difficile esecuzione, per esempio, pazienti sottoposti a radioterapia nella regione del collo per pregresse patologie tumorali.
La metodica endovascolare inoltre non mette al riparo dalla ricomparsa della malattia ed anzi sembra essere associata ad un maggior rischio di recidiva.
In associazione a tale metodica si usa utilizzare oggi anche dei sistemi di protezione cerebrale per ridurre il rischio di embolia cerebrale e qundi di ictus intra e post-procedurale.
L’intervento chirurgico rappresenta l’approccio più classico utilizzato da decenni per il trattamento di tale patologia che dà buoni risultati e del quale conosciamo validità e limiti nel tempo.
Esso può comportare, anche se eseguito nel pieno rispetto e conoscenza delle strategie e tecniche chirurgiche/endovascolari più attuali e standardizzate, molteplici complicanze, distinguibili in immediate e tardive. Le principali delle quali sono, anche se non uniche:
COMPLICANZE INTRAOPERATORIE/POSTOPERATORIE IMMEDIATE
-
Morte, la cui incidenza si è attualmente ridotta al di sotto dello 0,5%, ma che aumenta proporzionalmente con l’aumentare dei fattori di rischio (età avanzata, compromissione degli apparati cardiaco, respiratorio, cerebrale, renale).
-
Complicanze neurologiche: ovvero deficit motori (perdita di motilità del/degli arti controlaterali alla carotide trattata) o sensoriali (ad esempio l’incapacità a capire, parlare o leggere, disturbi oculari sino alla cecità). Tali complicanze possono essere reversibili o permanenti.
-
Sindrome da rivascolarizzazione, comprendente: crisi ipertensive, cefalea, nausea, vomito, fino alla insorgenza di crisi epilettiche generalizzate.
-
Lesione nervi cranici, che può provocare disfonia e afonia (difficoltà a parlare e abbassamento del tono della voce), difficoltà alla deglutizione, raucedine, deviazione della lingua verso il lato operato, deviazione della rima buccale verso il basso, interessamento del n. accessorio con conseguente limitazione funzionale della spalla omolaterale. Tali complicanze possono essere reversibili o permanenti.
-
Occlusione acuta del vaso sottoposto a TEA, tale evento può non dare sintomi oppure causare quelle complicanze neurologiche ricordate sopra spesso permanenti.
-
Emorragia cerebrale, evento che può presentarsi anche alla distanza di ore o giorni dall’intervento.
-
Deiscenze, sepsi e raccolte ematiche o linfatiche in sede di ferite chirurgiche che non sempre regrediscono con adeguato trattamento conservativo e/o chirurgico; anestesia in sede di cicatrice chirurgica.
-
Complicanze respiratorie (atelettasia, polmonite, versamento pleurico, embolia polmonare).
-
Complicanze cardiache, dall’insufficienza reversibile all’infarto mortale.
-
Sanguinamento postoperatorio richiedente revisione chirurgica per compressione sulle strutture vicine (trachea, nn.cranici, carotide etc.).
-
Necessità di posizionamento di stent carotideo perioperatorio per la presenza di flap o per particolarità tecniche (end point della placca non controllabile).
-
Reazioni avverse al mezzo di contrasto, utilizzato per il controllo angiografico intraoperatorio, fino allo shock anafilattico.
COMPLICANZE TARDIVE (ANCHE A DISTANZA DI ANNI)
-
Restenosi, fino alla completa occlusione, del vaso sottoposto a TEA. Tale evento può verificarsi precocemente o a distanza di anni (remalattia). Tale condizione può richiedere un reintervento nel caso in cui il restringimento dell’arteria superi l’80% o determini una sintomatologia neurologica.
-
Infezione protesica: tale evento si può manifestare a distanza di anni e può essere legato a infezioni anche banali contratte successivamente rispetto all’intervento chirurgico, per esempio dell’apparato respiratorio, urinario, o del cavo orale. Tale complicanza comporta l’ulteriore sostituzione della protesi con altro materiale sintetico analogo o, ad esempio, con tessuti autologhi (vene). Talvolta possono manifestarsi delle fistole ovvero comunicazioni tra protesi e cute, quadri normalmente legati ad infezione.
-
Pseudoaneurismi: ovvero dilatazioni della parete a livello delle anastomosi vascolari con le possibili complicanze
Perché sottoporsi ad intervento chirurgico?
Il trattamento chirurgico/endovascolare rappresenta la strategia più efficace qualora la terapia medica non sia più in grado di prevenire o limitare l’evoluzione della malattia e le eventuali complicanze della patologia alle quali abbiamo fatto prima menzione.
In particolare per la malattia cerebrovascolare l’intervento è indicato anche se il paziente non ha sintomi quando si riscontra una stenosi delle arterie extracraniche (carotidi e/o vertebrali) maggiori del 60-70%; in caso di placche “a rischio” (molli, a bassa componente calcifica e fibrosa) che, per la loro conformazione più friabile, possono causare fenomeni embolici o trombotici. Infatti, i dati in letteratura sono ormai concordi nel ritenere che tutti quei presidi farmacologici oggigiorno a nostra disposizione, capaci di rendere più fluido il sangue, siano meno efficaci nel ”proteggere” il paziente da eventi neurologici rispetto al trattamento chirurgico/endovascolare.
Inoltre, nel paziente colpito da un evento neurologico acuto il trattamento in urgenza chirurgico-endovascolare della stenosi carotidea è indicato in casi selezionati con lo scopo di limitare l’estensione dei danni.
Superato l’intervento il paziente può condurre una vita normale sia lavorativa sia di relazioni sociali sia di attività fisica compatibilmente con l’età ed eventuali malattie associate.
